
Total de visitas: 335129
|
Mecanismos de Defesa Específicos
O nosso organismo é constituído pelo sistema imunitário, pelos vasos linfáticos, órgãos e tecidos linfóides e as células efectoras, e tem como função defender o nosso corpo reconhecendo os invasores estranhos ao nosso organismo, como bactérias, vírus ou parasitas, neutralizá-los, e por fim eliminá-los. O sistema imunitário consegue reconhecer os organismos que lhe são estranhos, através de glicoproteínas inseridas nas membranas das células, e que identificam o que é próprio do organismo e o que não é, uma vez que cada ser vivo é incomparável do ponto de vista bioquímico. Para cumprir com a sua função de defesa, o sistema imunitário possui dois tipos de, mecanismos: os mecanismos de defesa não – específicos e os mecanismos de defesa específicos. Neste subcapítulo apenas serão abordados os mecanismos de defesa específicos.
Os mecanismos de defesa específicos, ou imunidade adquirida, iniciam a sua acção alguns dias após a invasão de agentes patogénicos, no entanto, estes mecanismos têm uma acção muito mais eficaz, dirigida e específica. Estes mecanismos constituem a terceira linha de defesa, e a acção dos linfócitos é bastante eficaz, uma vez que possuem memória, ou seja, quando entram em contacto com um invasor, “memorizam” as suas características e conseguem reconhecê-lo quando este entra de novo no nosso organismo, o que permite uma melhor acção sobre ele.
Os animais vertebrados possuem dois tipos de linfócitos, os linfócitos B (Bone Marrow) e os linfócitos T (Thymus), que são ambos produzidos por células estaminais da medula óssea vermelha ou do fígado (durante o período fetal). Inicialmente estes dois tipos de linfócitos, no entanto, depois sofrem diferentes tipos de maturação, e consequentemente diferentes tipos de especialização. Os linfócitos que dão origem aos linfócitos B permanecem na medula óssea vermelha e sofrem aí o seu processo de maturação. Pelo contrário, os linfócitos que dão origem aos linfócitos T migram da medula para o timo e sofrem lá o seu processo de maturação.
Estes dois tipos de linfócitos são responsáveis por diferentes processos de imunidade: os linfócitos T especializam-se na designada imunidade celular, enquanto que os linfócitos B se especializam na imunidade humoral. As respostas de ambos os linfócitos só são desencadeadas por umas moléculas designadas por antigénios ou antigenes, que pertencem a diferentes tipos de agentes invasores, como vírus, bactérias, protozoários, moléculas existentes no pólen, pêlos dos animais ou até mesmo células de outras pessoas.
No decorrer da maturação os linfócitos B e T adquirem determinadas moléculas específica, os receptores de antigénios, que funcionam como receptores e passam a reconhecer diversos e numerosos antigénios, o que lhes concede a capacidade de terem uma acção activa durante a resposta imunitária, daí serem designados por células imunocompetentes. Durante este processo os linfócitos também ganham a capacidade de distinguir o que faz parte do organismo, daquilo que lhe é desconhecido. Desta forma, todos os linfócitos que apresentarem nas suas membranas receptores de antigénios para as moléculas que fazem parte do organismo, são eliminados, caso contrário o próprio organismo começava a ser destruído, pois desenvolver-se-ia uma resposta imunitária contra ele.
Após o processo de maturação os linfócitos deslocam-se para os diversos órgãos e tecidos do sistema imunitário, como para a linfa, os gânglios linfáticos, o sangue, o baço e as amígdalas.
Os linfócitos, actuam de uma forma bastante eficaz e equilibrada, destruindo os agentes agressores, devido à sua cooperação com a imunidade humoral e celular, pontos que serão abordados mais à frente, e devido à sua especialização em diferentes tipos de antigénios como já foi referido.
Imunidade humoral
Este tipo de imunidade está relacionado com a produção de anticorpos circulantes no sangue e na linfa, produzidos pelos linfócitos B, após estes terem reconhecido antigénios específicos e iniciado a sua função de protecção do organismo contra organismos estranhos. Existem diferentes tipos de antigénios, que podem ser moléculas da superfície de corpos patogénicos, ou podem também ser moléculas solúveis como toxinas.
Quando o organismo é invadido por corpos estranhos, apenas interagem, ou são identificados pelos linfócitos que possuam nas suas membranas receptores específicos para esses corpo estranho. De seguida, o receptor liga-se ao antigénio, activando-se os linfócitos com receptores específicos para aquele tipo de antigénio, devido à libertação de citocinas pelos linfócitos reguladores que estimulam os linfócitos B a multiplicarem-se, originando dois grupos de clones destas células:- Um dos grupos de clones dá origem às células efectoras, designadas plasmócitos. Estas células efectoras têm um período de vida reduzido, são possuidoras de um retículo endoplasmático bastante desenvolvido, que tem a capacidade de produzir anticorpos que actuam de forma muito específica sobre os antigénios, neutralizando-os. Os anticorpos são moléculas solúveis, por isso têm facilidade em se difundir no organismo por meio do sangue e da linfa.
- O segundo grupo de clones origina células de memória, que apesar de não actuarem durante a resposta imunitária têm uma importante função, uma vez após a entrada de um antigénio no organismo, as células memória fixam as suas características e quando este volta a entrar no organismo as células memória reconhecem-no, activando mais rapidamente a resposta de eliminação dos mesmos. O cumprimento da função deve-se também ao facto destas células serem bastante duradouras, podendo mesmo viver durante décadas, uma que permite uma rápida e eficiente resposta quando um mesmo antigénio volte a entrar de novo no organismo.
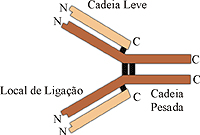
Os anticorpos normalmente designados por imunoglobulinas, têm um elevado grau de especificidade que se encontra radicada na sua estrutura química, possuem a forma de um Y e são constituídas por quatro cadeias polipeptídicas ligadas por pontes de dissulfito, sendo duas cadeias longas denominadas cadeias pesadas (H – heavy), e as outras duas cadeias são curtas por isso são denominadas por cadeias leves (L – light).
As imunoglobulinas contêm uma região constante, pois contém uma sequência de aminoácidos que é bastante semelhante em todas elas, mesmo que sejam de espécies diferentes. Esta região interage com outros elementos do sistema imunitário e determina a classe a que pertence a imunoglobulina. Por sua vez, possui também uma região variável, que contém uma sequência de aminoácidos distinta e própria de cada imunoglobulina. Esta região encontra-se na porção da extremidade das cadeias leves e pesadas. É a sequência de aminoácidos da região variável que confere especificidade à imunoglobulina. Para além disso, determina a complementaridade entre o anticorpo e o antigénio, caso estes sejam complementares, estabelece-se ligações de união entre eles através de pontes de hidrogénio e forças electrostáticas. Como o anticorpo tem forma de Y, possui duas regiões variáveis, logo, possui também dois locais de ligação com antigénios.
O Homem possui cinco classes de imunoglobulinas, a IgA, a IgD, a IgE, a IgG e a IgM, e apresentam diferentes funções e encontram-se em diferentes locais:- A IgA pode encontrar-se no leite, saliva, lágrimas, secreções respiratórias e gástricas e no sangue mas em pequenas quantidades. A sua função é conferir protecção contra os agentes patogénicos nos locais de entrada do organismo, e no leite tem também a função de proteger o recém-nascido de infecções.
- A IgD pode-se encontrar nos linfócitos B, nos plasmócitos e também em células de memória. A função da imunoglobulina D é estimular os linfócitos B a produzir outros tipos de anticorpos.
- A IgE localiza-se principalmente nos mastócitos que se encontram nos tecidos, como na saliva, no leite, nas lágrimas, nas secreções respiratórias e gástricas. Tem como função mediar a libertação de substâncias como a histamina, que podem desencadear reacções alérgicas, e lutar contra parasitoses.
- A IgG encontra-se sobretudo no plasma e na linfa intersticial, e costuma passar através da placenta da mãe para o feto. Este tipo de imunoglobulina têm como funcionalidade conferir protecção contra bactérias, vírus e toxinas, e normalmente actua depois da IgM.
- A IgM pode ser encontrada no plasma. A imunoglobulina M é um dos primeiros anticorpos a actuar quando surge um antigénio no organismo. É constituído por cinco unidades que o tornam muito eficaz no combate inicial aos organismos estranhos. É também bastante eficiente na aglutinação, e a sua presença indica a ocorrência de uma infecção.
Os antigénios possuem várias regiões que são capazes de ser reconhecidas pelo organismo. As zonas de um antigénio onde se podem ligar os anticorpos designam-se por determinantes antigénicos ou epítopos. Assim, os antigénios podem-se ligar a diferentes tipos de anticorpos, e o número de ligações que pode estabelecer é igual ao número de epítopos que possui.
Quando as imunoglobulinas se ligam aos antigénios, formam um complexo antigénio-anticorpo, que desencadeia vários processos que levam à destruição dos corpos estranhos que invadiram o organismo. Estes processos desencadeados são inicialmente desenvolvidos na resposta não-especifica e são agora mais intensificados e mais específicos durante a resposta imunitária específica.
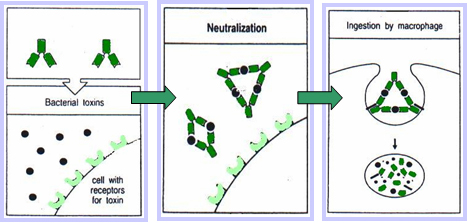
O processo de inactivação dos antigénios resulta de um conjunto de processos que ocorrem em cinco fases, neutralização, aglutinação, precipitação de antigénios solúveis, activação do sistema do complemento e estimulação da fagocitose:- Durante neutralização directa de bactérias e vírus os anticorpos ligam-se ao antigénio e neutralizam-no. Isto acontece porque os anticorpos ligam-se a moléculas que permitem a infecção das células pelos vírus, assim, com a ligação dos anticorpos a estas moléculas, torna-se impossível a actuação dos vírus nas células. A actuação dos anticorpos nas bactérias processa-se de modo diferente, pois neste caso os anticorpos cobrem toda a sua superfície, até que estas sejam eliminadas por células fagocitárias.
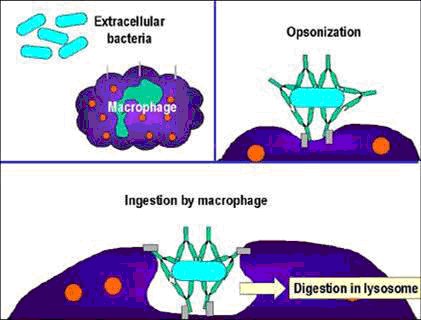
- Na fase de aglutinação, também designada por opsonização, os anticorpos unem-se a epítopos dos antigénios, formando assim grandes complexos que são rapidamente fagocitados por macrófagos.
- De seguida verifica-se a precipitação de antigénios solúveis, que é um processo semelhante à aglutinação. No entanto, realiza-se com moléculas que se encontram dissolvidas nos processos corporais, como as toxinas. Os anticorpos ao actuarem formam complexos insolúveis que serão removidos por células fagocitárias.
- Na fase de activação do sistema complemento, o complexo anteriormente formado, antigénio-anticorpo, é activada a primeira proteína do complemento, o que inicia um conjunto de reacções sucessivas de activação. Algumas das proteínas pertencentes a este complemento produzem poros nas superfícies das membranas das bactérias, o que leva à lise das membranas. Existem também outras proteínas que levam ao desenvolvimento de outros processos, como a vasodilatação e a quimiotaxia, processos já falados nos métodos de defesa não-específicos.
- Por fim, na última fase ocorre a estimulação da fagocitose, em que os macrófagos, uma vez que possuem receptores que reconhecem os anticorpos, (sobretudo a IgG), que se encontram ligados aos antigénios, e são estimulados a realizar a fagocitose.
Imunidade celular
Um outro tipo de imunidade é a imunidade celular, que tal como o nome diz é uma imunidade mediada por células, onde actuam sobretudo os linfócitos T, que conseguem reconhecer os antigénios devido a marcadores que se encontram nas suas membranas. Este tipo de imunidade inicia-se quando os macrófagos, linfócitos ou células infectadas por vírus expõem os antigénios aos linfócitos T. A apresentação feita pelos macrófagos é efectuada da seguinte forma, eles fagocitam e digerem os antigénios, formando assim porções de moléculas com poder antigénico, que são inseridas nas suas membranas, por sua vez os linfócitos T devido às suas capacidades reconhecem-nas e actuam sobre elas.
Durante a resposta celular existe a intervenção de diversos tipos de linfócitos: os linfócitos T auxiliares, os linfócitos T citolíticos, os linfócitos T supressores, os linfócitos T memória e os linfócitos Natural Killer, que têm as seguintes funções:- Linfócitos T auxiliares, também conhecidos como linfócitos T helper (TH) têm como função reconhecerem os antigénios específicos que se encontram ligados a marcadores e segregam mensageiros químicos, como as citoquinas, que promovem a actividade celular dos fagócitos, linfócitos B e outros linfócitos T.
- Linfócitos T citolíticos, ou citotóxicos (TC) têm a capacidade de reconhecer e destruir células infectadas ou cancerosas. Quando se encontram activos, estes linfócitos migram para o local da infecção ou para o timo, onde segregam substâncias que provocam a morte das células anormais e estranhas ao organismo.
- Linfócitos T supressores (TS) têm como função ajudar a moderar ou a extinguir a resposta imunitária quando a infecção se encontra controlada. A acção dos linfócitos supressores é feita através de mensageiros químicos.
- Linfócitos T memória (TM) encontram-se num estado inactivo durante bastante tempo, no entanto, quando ocorre um segundo contacto com um antigénio, respondem de forma imediata e eficaz.
- Linfócitos Natural Killer (NK) têm uma especificidade reduzida e apresentam citotoxidade. Este tipo de linfócitos têm como função destruir células tumorais e células infectadas por determinados vírus.
As citocinas são hormonas que permitem às células comunicar entre si. São um sistema bastante complexo e com actuação eficaz. Existem vários tipos de citocinas, algumas mais importantes são:- IL – 1 – que são libertadas quando ocorre uma infecção. Estas citocinas são as responsáveis por os sintomas mais comuns quando surge uma doença, uma vez que estimulam o aparecimento de febre, tremores, calafrios e mal – estar, promovendo a inflamação e estimulando os linfócitos T a actuarem.
- IL – 2 – tem como função promover a multiplicação dos linfócitos T e B.
- IFN – alfa – actua como interferão. Esta citocina estimula a diminuição da produção de proteínas, aumentam as enzimas anti-virais e estimulam a activação dos linfócitos.
- IFN – gama – promove a inflamação e activa os macrófagos e torna-os mais eficientes e ofensivos.
- TNT – beta – tem como função activar os fagócitos e estimular a resposta citotóxica.
- IL – 4 – estimula a produção linfócitos B e consequentemente de anticorpos.
- IL – 5 – estimula a multiplicação e a diferenciação dos linfócitos B e a produção das imunoglobulinas IgA e IgE.
Os macrófagos, sendo células do sistema imunitário, também apresentam na superfície das suas membranas proteínas do complexo maior de histocompatibilidade (MHC), que podem funcionar como receptores que se ligam aos agentes patogénicos, e formam um complexo antigénio – MCHII, e é este complexo que é apresentado aos linfócitos T, que se tornam activos e se diferenciam nos linfócitos TH. Após a sua activação ocorre a estimulação da activação de outras células, como linfócitos B, fagócitos e dos restantes linfócitos T.
Da mesma forma, as células nucleadas, quando são infectadas por vírus ou se tornam cancerosas, podem também exibir um complexo antigénio - MHCI, que activa os linfócitos T e promove a sua diferenciação em linfócitos TC.
Assim, verifica-se que à medida que é efectuada a imunidade mediada por células, há uma constante activação, divisão e diferenciação dos linfócitos T noutros linfócitos, incluindo em linfócitos TS e TM. Este tipo de imunidade tem uma função muito importante no combate a agentes infecciosos e no reconhecimento e destruição de células cancerosas.
Este tipo de imunidade é também responsável pela rejeição do organismo quando são efectuados implantes de tecidos, como enxertos, e transplantes de órgãos. Verifica-se esta rejeição, porque os tecidos ou órgãos transplantados contêm antigénios na superfície das membranas celulares que são distintos dos que o indivíduo receptor possui. Assim, os tecidos e órgãos são encarados como corpos estranhos, levando o sistema imunitário a desenvolver uma resposta imunitária com o intuito de os eliminar, através da activação dos linfócitos T e das substâncias químicas produzidas pelos mesmos. Esta rejeição pode ser minimizada se o dador possuir uma identidade bioquímica bastante semelhante à do receptor. Para verificar esta afinidade ou semelhança bioquímica, faz-se uma comparação com os antigénios do complexo maior de histocompatibilidade. Para além dos termos de comparação, são também ministradas no indivíduo receptor, drogas que actuam sobre a resposta imunitária, levando à sua supressão, mas que têm efeitos negativos sobre o individuo, uma vez que o tornam mais vulnerável a infecções e ao desenvolvimento de certos tipos de cancro. Estas drogas estão a ser melhoradas pela comunidade científica, com o objectivo de as tornarem mais específicas, para inibirem apenas linfócitos que se encontrem envolvidos no processo de rejeição.
Memória Imunitária
A memória imunitária efectua-se a dois níveis, que se denominam por resposta imunitária primária e resposta imunitária secundária.
A resposta imunitária primária dá-se aquando da invasão do organismo por um agente patogénico, os linfócitos B e T são activados, multiplicando-se e originando células efectoras e células memória. Esta resposta imunitária traduz-se pelo aumento da produção de anticorpos para um determinado antigénio até atingir um valor máximo, verificando-se após isto a sua diminuição gradual. No entanto, tem apenas uma curta duração, numa vez que só ocorre durante os primeiros dias de exposição ao antigénio.
Quando a doença se encontra extinta, devido à resposta imunitária primária, verifica-se o desaparecimento dos anticorpos e dos linfócitos T efectores do organismo. No entanto, as células memória permanecem no organismo.
As células memória são responsáveis pela resposta imunitária secundária, e têm um importante papel no combate a antigénios, uma vez que se indivíduo for invadido por um antigénio que já o tinha invadido antes, uma vez que o organismo já conhece as suas características, consegue desenvolver uma resposta imunitária muito mais rápida, eficaz, intensa e mais prolongada, já que existe um maior número de células efectoras a participar na resposta imunitária, e há uma maior produção de células memória, bem como anticorpos.
Esta memória imunitária é específica para um determinado antigénio. Como num segundo contacto a resposta imunitária se desencadeia muito rapidamente devido há rápida diferenciação e multiplicação das células, é frequente não ocorrer a manifestação da doença, já que o corpo estranho é quase imediatamente eliminado.
As células memória originam não só células efectoras, mas também mais células memória, que têm um período de vida alongado, e ficam armazenadas no baço e nos gânglios linfáticos, e assim o organismo permanece defeso aos agentes patogénicos que já invadiram o organismo uma primeira vez.

Imunização artificial
A imunidade pode ser desenvolvida naturalmente, como vem sido referido ao longo do trabalho, ou então pode ser induzida. Existem assim dois tipos de imunização, a imunização activa e a imunização passiva.
Imunização activa:
 Da imunização activa faz parte a vacinação. As vacinas surgiram em meados do século XVIII. Nessa altura existia uma forte ocorrência de varíola, que provocava várias mortes. Lady Mary Montagu, mulher de um embaixador inglês em Istambul, verificou que quando se introduzia liquido retirado de uma crosta de uma pessoa com varíola, o indivíduo já não contraía a varíola. Este método, surgido na China, era designado por variolação e foi importado para a Europa Ocidental e para os EUA. Foi então que Edward Jenner se debruçou esta doença, tendo dado os primeiros passos na descoberta da vacinação. Da imunização activa faz parte a vacinação. As vacinas surgiram em meados do século XVIII. Nessa altura existia uma forte ocorrência de varíola, que provocava várias mortes. Lady Mary Montagu, mulher de um embaixador inglês em Istambul, verificou que quando se introduzia liquido retirado de uma crosta de uma pessoa com varíola, o indivíduo já não contraía a varíola. Este método, surgido na China, era designado por variolação e foi importado para a Europa Ocidental e para os EUA. Foi então que Edward Jenner se debruçou esta doença, tendo dado os primeiros passos na descoberta da vacinação.
 Jenner verificou que os camponeses que lidavam com vacas com varíola (cowpox – varíola das vacas), e que desenvolviam umas pústulas semelhantes às dos animais não contraíam a varíola. Assim o vírus causador de cowpox passou a ser utilizado em vez do vírus da varíola na técnica de variolação, uma vez que provocava um indica de morte muito inferior em relação ao outro vírus. Isto acontecia porque o cowpox tinha uma infecciosidade menor e porque a sua introdução no corpo humano através da pele em vez de ser inalado, permitia que o sistema imunitário tivesse mais tempo para desenvolver defesas eficazes que impedissem a multiplicação do vírus. Tanto Jenner como outros médicos europeus inocularam vários doentes. Nas primeiras inoculações eram utilizadas fragmentos de pústulas de cowpox e faziam-se directamente através da pele. Só mais tarde, durante o século XIX é que o processo dimensões maiores, fazendo-se a cultura de vírus (designada por vaccinia) na pele de bezerros, que eram depois utilizadas para inoculações. Esta técnica conhecida por vacinação iniciou-se em 1800 na América. Sabe-se que em 1805 Napoleão Bonaparte obrigou os seus soldados a vacinarem-se. Apesar da grande descoberta da vacina contra a varíola, só 170 anos mais tarde é que o vírus foi erradicado. Jenner verificou que os camponeses que lidavam com vacas com varíola (cowpox – varíola das vacas), e que desenvolviam umas pústulas semelhantes às dos animais não contraíam a varíola. Assim o vírus causador de cowpox passou a ser utilizado em vez do vírus da varíola na técnica de variolação, uma vez que provocava um indica de morte muito inferior em relação ao outro vírus. Isto acontecia porque o cowpox tinha uma infecciosidade menor e porque a sua introdução no corpo humano através da pele em vez de ser inalado, permitia que o sistema imunitário tivesse mais tempo para desenvolver defesas eficazes que impedissem a multiplicação do vírus. Tanto Jenner como outros médicos europeus inocularam vários doentes. Nas primeiras inoculações eram utilizadas fragmentos de pústulas de cowpox e faziam-se directamente através da pele. Só mais tarde, durante o século XIX é que o processo dimensões maiores, fazendo-se a cultura de vírus (designada por vaccinia) na pele de bezerros, que eram depois utilizadas para inoculações. Esta técnica conhecida por vacinação iniciou-se em 1800 na América. Sabe-se que em 1805 Napoleão Bonaparte obrigou os seus soldados a vacinarem-se. Apesar da grande descoberta da vacina contra a varíola, só 170 anos mais tarde é que o vírus foi erradicado.
Para além de Jenner houve outros investigadores que também tiveram um importante papel na vacinação, como Louis Pasteur.
 Foi Pasteur, que nos finais de 1870 estabeleceu a relação entre os microorganismos patogénicos e as doenças causadas pelos mesmos, e fez também experiências com culturas de bactérias. Em homenagem a Jenner, Pasteur deu o nome de vacina a qualquer preparação que contivesse um agente patogénico atenuado que fosse mais tarde usado para a imunização contra uma doença infecciosa. Em 1885, Pasteur desenvolveu uma vacina e tratamento para a raiva. Foi Pasteur, que nos finais de 1870 estabeleceu a relação entre os microorganismos patogénicos e as doenças causadas pelos mesmos, e fez também experiências com culturas de bactérias. Em homenagem a Jenner, Pasteur deu o nome de vacina a qualquer preparação que contivesse um agente patogénico atenuado que fosse mais tarde usado para a imunização contra uma doença infecciosa. Em 1885, Pasteur desenvolveu uma vacina e tratamento para a raiva.
A descoberta da vacinação permitiu controlar várias doenças, sobretudo nos países industrializados, o que se verificou ao longo dos tempos, nomeadamente durante a 2ª Guerra Mundial, em que a mortalidade causada por várias doenças foi reduzida. No entanto, só após a 2ª Guerra Mundial é que se verificou a origem de novas vacinas, como a vacina para o sarampo e a rubéola. Para que as vacinas pudessem chegar a um maior número de pessoas foram criados a nível mundial programas de vacinação gratuitos.
Assim, as vacinas são substâncias que se encontram normalmente sob a forma de solução, e contêm agentes patogénicos mortos ou atenuados, que estimulam o sistema imunitário, sem no entanto se desenvolverem. Devido à sua constituição há a probabilidade, embora reduzida, de se desenvolver uma doença no indivíduo. As vacinas podem ser administradas por via oral, aplicação cutânea ou por injecção subcutânea ou intramuscular, e podem ser usadas em seringas com agulhas hipodérmicas ou em pistolas de contacto.
Após a administração da vacina verifica-se a ocorrência de uma resposta imunitária primária, havendo assim produção de células memória, que levam a uma melhor resposta caso o organismo seja de novo invadido pelo mesmo agente patogénico.
As vacinas podem provocar uma imunidade de duração prolongada, durando mesmo toda a vida, como por exemplo a vacina do sarampo, enquanto que outras necessitam ser administradas de forma periódica para reforçar a imunização, como por exemplo a vacina antitetânica. Este reforço da imunização deve-se ao desaparecimento das células memória ou a mutações do agente patogénico. Um exemplo de um agente patogénico que sofre uma elevada taxa de mutação é o vírus da gripe.
Existem três grandes tipos de vacinas, as vacinas inactivas ou inertes, as vacinas “vivas” atenuadas e as vacinas produzidas por recombinação genética:- Vacinas inactivas ou inertes, podem ser inteiras ou contendo fracções do agente infeccioso. Nas inteiras o agente bacteriano encontra-se inactivo, não podendo por isso multiplicar-se, no entanto, mantém as suas componentes e consegue estimular o sistema imunitário. Um exemplo destas vacinas é a VIP (poliomielite). As vacinas que contêm fracções do agente infeccioso podem possuir fragmentos virais fraccionados, toxinas naturais inactivas, antigénios provenientes das cápsulas de bactérias ou de vírus ou antigénios provenientes das membranas de bactérias. Um exemplo é a DTPa (difteria, tétano, pertussis acelular). As vacinas inertes são bastante seguras, contudo para estimularem uma resposta imunitária adequada têm de ser tomadas 3 a 5 doses da mesma, e mais tarde necessita de ser reforçada.
- Vacinas vivas” atenuadas, contêm agentes patogénicos enfraquecidos, que quando são introduzidos num indivíduo multiplica-se sem causar doença, mas estimulando o sistema imunológico. Estas vacinas são bastante eficazes e só necessitam de ser administradas uma vez, à excepção das vacinas administradas oralmente. Alguns exemplos destas vacinas são a VAP (poliomielite), VAS, VAR, VASPR (sarampo, papeira, rubéola) e BCG (tuberculose). O seu uso é vantajoso uma vez que são fáceis de produzir e estão próximas do agente natural, mas há sempre a probabilidade, ainda que reduzida, do agente patogénico originar uma infecção perigosa.
- Vacinas produzidas por recombinação genética, são produzidas a partir de técnicas da biologia molecular e da engenharia genética. Estas vacinas ainda estão um pouco em fase de experimentação, pois ainda não há certezas quanto à tolerância e se a resposta imunitária induzida é tão eficaz como no caso das vacinas isoladas. As vacinas produzidas por esta técnica intitulam-se por combinadas ou polivalentes e são designadas de acordo com o número de factores que possuem. Alguns exemplos destas vacinas são a DTP trivalente, DTP-Hib tetravalente e a DTP-Hib-VIP pentavalente.
Em Portugal as vacinas começaram a ser utilizadas a partir do século XIX e a primeira vacina a ser administrada foi a vacina anti-variólica, que chegou a Portugal dentro de um pequeno frasco e foi utilizada por D. Pedro, futuro imperador do Brasil, e pelo seu irmão. Só a partir de 1965 é que se desenvolveu um Programa Nacional de Vacinação (PVN), que contribuiu largamente para o controlo de vacinação e para uma maior prevenção de doenças, por parte de toda a população. Uma vez que este sistema é universal e gratuito, desde que foi posto em prática já foram vacinadas mais de sete milhões de crianças e vários milhões de adultos. Assim, foi possível eliminar e controlar muitas doenças evitando que estas atingissem a população ou que provocassem mortes. Neste momento as vacinas que fazem parte do PNV são as seguintes:
 Siglas utilizadas para a designação das vacinas: Siglas utilizadas para a designação das vacinas:- Hib – vacina contra doenças invasivas por Haemophilus influenzae do serotipo b (ou Haemophilus influenzae b);
- VHB – vacina contra a Hepatite B;
- MenC – vacina contra a doença invasiva por Neisseria meningitidis do serogrupo C (ou meningococo C);
- VIP (vírus inactivos) e VAP (vírus atenuados) – vacina contra a polimielite;
- BCG – vacina contra a tuberculose;
- DTPa (pertussis acelular) e DTPw (pertussis de célula completa) – vacina contra a difteria, tétano e tosse convulsa (pertussis);
- DTPaHib (pertussis acelular) e DTPwHib (pertussis de célula completa) – vacina contra a difteria, tétano, tosse convulsa e doença evasiva por Haemophilus influenzae do serotipo b;
- DTPaVIP – vacina contra a difteria, tétano, tosse convulsa e poliomielite;
- DTPaHibVIP – vacina contra a difteria, tétano, tosse convulsa, doença invasiva por Haemophilus influenzae do serotipo b e poliomielite;
- VASPR – vacina contra o sarampo, parotidite epidémica e rubéola;
- Td (difteria em dose de adulto) e DT (difteria em dose de criança) – vacina contra o tétano e difteria;
- VAS – vacina contra o sarampo;
- VAR – vacina contra a rubéola;
- T – vacina contra o tétano.
Para além das vacinas que fazem parte do plano nacional de vacinação há também outras vacinas que podem ser tomadas e que são recomendadas a alguns factores, como a vacina da gripe, as vacinas Menjugate, Meningitec e Neisyac, a vacina Prevenar e a vacina contra a febre amarela.
A vacina da gripe é recomendada a pessoas com idade superior a 65 anos, a doentes crónicos do coração, rins ou fígado, a pessoas diabéticas ou que possuam outras doenças que causem resistência a infecções. Esta vacina é comparticipada e normalmente é administrada no início do Outono.
As vacinas Menjugate, Meningitec e Neisyac são utilizadas com o intuito de prevenir infecções causadas pelo Meningococo C, especialmente da Meningite meningocócica. Estas vacinas são administradas aos 2, 4 e 6 meses e após os 12 meses apenas deve ser aplicada uma dose única.
A vacina Prevenar previne contra doenças invasivas como a bacteriémica, septicemia e a pneuminia bacteriémica. Esta vacina deve ser administrada aos 3, 5 e 7 meses de idade e após os 12 meses, duas doses com um intervalo de dois meses.
A vacina contra a febre-amarela deve ser administrada caso um indivíduo se deslocar para a África Central ou América do Sul e deve ser tomada pelo menos 10 dias antes de partir.
Apesar de possuírem muitas vantagens e de serem muito eficazes, as vacinas podem também ter alguns efeitos secundários como o inchaço, febre, dor e vermelhidão no local da injecção e mal-estar geral. Normalmente, estes efeitos duram apenas alguns dias.
Como já foi referido há vacinas que necessitam de ser reforçadas, contudo há que ter em atenção os intervalos de tempo que tem que decorrer para que se possa tomar um reforço de uma vacina já administrada ou para se tomar uma vacina nova:- Intervalos entre doses da mesma vacina – analisando o plano nacional de vacinação verifica-se que há várias vacinas que são administradas mais uma vez, este reforço da vacina é necessário para que o sistema imunitário desenvolva uma resposta eficaz. Quando o intervalo de tempo decorrido entre a administração da vacina primária e o reforço é superior ao que se encontra no PNV, não se verifica a redução do número de anticorpos, no entanto a interrupção do cumprimento do calendário vacinal requer que este seja cumprido depois, independentemente do tempo decorrido desde a última dose administrada. Quando o intervalo de tempo decorrido entre a administração das vacinas é inferior ao proposto no calendário vacinal, o que pode ocorrer devido a motivos epidemiológicos ou para se tomar uma vacina que não faz parte do PNV então, tem que se respeitar o intervalo mínimo entre as doses e a idade mínima de administração da vacina primária, o que se pode ver no quadro abaixo. No entanto, quando esta situação ocorre, pode provocar um enfraquecimento da resposta imunitária desenvolvida, por isso não se devem administrar vacinas entre intervalos de tempo muito curtos, para além disso pode também aumentar os efeitos secundários da vacina.

Notas:
(a) Excepcionalmente, em caso de elevado risco, este intervalo pode ser encurtado para 4 semanas.
(b) Nos casos em que é recomendada uma 5ª dose (DTP, DT, Td ou T), esta deve ser intervalada da 4ª dose, no mínimo, de 6 meses.
(c) A idade mínima de 6 meses para a 1ª dose de VASPR ou VAS aplica-se em caso de surto. As crianças vacinadas antes do primeiro ano de idade devem ser revacinadas com a VASPR I, entre os 12 e os 15 meses.- Intervalos entre a administração de vacinas de antigénios diferentes – as vacinas que contêm antigénios inactivos, não interferem com a resposta imunitária induzida por outras vacinas, por isso, podem ser administradas simultaneamente, antes ou depois de uma vacina que seja diferente, quer contenha antigénios vivos ou atenuados. No caso da administração de uma vacina diferente mas com antigénios vivos, é necessário ocorra um intervalo de pelo menos 4 semanas entre a esta e uma vacina viva administrada antes, isto porque pode ser comprometida e a eficácia das respostas imunitárias induzidas quer por uma quer por outra. Assim, duas vacinas com antigénios vivos diferentes devem ser administradas ou simultaneamente ou com um intervalo de no mínimo 4 semanas entre elas.

Notas:
(1) Não se devem administrar simultaneamente a vacina contra a cólera e a vacina contra a febre-amarela, recomendando-se um intervalo mínimo de 3 semanas entre ambas;
(2) Não se devem administrar simultaneamente as vacinas injectáveis contra a febre tifóide e paratifóide A e B e a vacina contra a febre-amarela, recomendando-se um intervalo mínimo de 3 semanas entre ambas.- Intervalos entre a administração de vacinas e a prova tuberculínica – este é outro intervalo a ter em conta, uma vez que certas vacinas com antigénios vivos como a VAS e a VASPR podem interferir com a resposta à prova tuberculínica. Deve ocorrer um intervalo de pelo menos 4 semanas entre a administração entre estas vacinas e a realização da prova tuberculínica.
Apesar de serem muito eficazes e de evitarem muitas mortes, as vacinas podem originar alguns efeitos secundários normalmente passageiros, como dor, vermelhidão no local da injecção, edema, febre e mal-estar.
É necessário também antes de se administrar uma vacina ter em atenção às doenças, sintomas ou alergias que o doente possa ter, pois existem vacinas que não podem ser administradas se o doente possuir determinadas doenças ou alergias.
Imunização passiva:
Por outro lado, a imunização passiva é constituída pela administração de anticorpos, que são retirados do plasma de indivíduos que já estiveram em contacto com um determinado antigénio, ou mesmo de animais que também já estiveram em contacto com ele. Este tipo de solução e que contêm anticorpos são designados por soros ou soros imunes. Os soros são administrados quando um indivíduo é invadido por um antigénio com uma rápida acção destrutiva sobre o organismo, e o organismo não consegue reagir de uma forma tão rápida. Estes soros têm uma acção temporária, uma vez que não são produzidos pelo indivíduo, e a degradação dos anticorpos ocorre em algumas semanas, e após a diminuição dos níveis do soro termina a imunidade. Para além disso a administração destes tem que ser controlada, pois só pode ser utilizado num número limitado de infecções, uma vez que esta técnica pode ter alguns riscos, como a introdução de certas substâncias, como proteínas do citoplasma do indivíduo dador.
Existem diversos tipos de soros que podem ser heterólogos, homólogos ou homólogos específicos:- Soros heterólogos – têm origem animal e podem ser anti-diftérico (SAD), anti-botrópico, anti-crotálico, anti-elapídico, anti-aracnídeo, anti-escorpiónico, anti-tetânico (SAT), anti-rábico (SAR) e anti-toxina botulínica. Estes contêm anticorpos específicos que são obtidos do citoplasma de animais, normalmente de cavalos, e possui níveis elevados do anticorpo pretendido. No entanto, a utilização deste tipo de soros causar reacções alérgicas nos seres humanos.
- Soros homólogos ou Imunoglobulina padrão – tem origem humana e é constituído por uma combinação de várias imunoglobulinas de diferentes dadores, o que constitui uma vantagem, uma vez que contém vários anticorpos específicos para diferentes antigénios. No entanto é condicionada pelo predomínio local de infecções e imunizações, ou seja, os dadores que provêm de regiões onde não há vacinação contra um determinado antigénio ou onde não haja exposição a determinada doença, com certeza terá níveis de anticorpos baixos contra essa doença.
- Soros homólogos específicos ou Imunoglobulina hiperimune – tem origem humana e é utilizada contra a varicela, hepatite B, tétano, hepatite A e raiva. É formado por elevados anticorpos provenientes de indivíduos que apresentavam elevados níveis do anticorpo desejado no seu plasma, o que era conseguido através de estimulação imunológica ou mesmo por aquisição natural. O uso deste tipo de soros é bastante vantajoso uma vez que para além de conter um número elevado de anticorpos, apresenta também uma probabilidade mais baixa da ocorrência de reacções alérgicas. É também recomendado o uso de soros homólogos específicos porque há uma menor probabilidade de causar anafilaxia e doença do soro, que normalmente ocorrem devido à presença da proteína equina. Uma desvantagem deste soro é que não pode ser usado quando um indivíduo é mordido por animais venenosos ou no caso de difteria, sendo necessário usar o soro heterólogo.
|
|

